SCHORZENIA OCZU
Ubytek tęczówki, zniekształcenie źrenicy. Coloboma tęczówki
Ubytek tęczówki jest stanem patologicznym oka, którego przyczyna może mieć charakter wrodzony lub nabyty. Częściej spotykamy się z ubytkiem o charakterze nabytym. Jako główną przyczynę tego stanu podaje się uraz gałki ocznej. Z uwagi na wielkość i zakres ubytku, możemy mieć do czynienia z ubytkiem częściowym lub całkowitym tęczówki. Ubytkom wrodzonym tęczówki, całkowitym lub prawie całkowitym towarzyszy znaczny spadek ostrości oraz jakości widzenia, który idzie w parze z dodatkowym stanem nieprawidłowym jakim jest oczopląs. Nierzadko towarzyszą im zmiany w obrębie rogówki a także zaćma. Ubytkom tęczówki towarzyszy prawie zawsze zniekształcenie źrenicy, które oprócz defektu widzenia powoduje dodatkowo defekt kosmetyczny. W przypadku urazu oka, uszkodzenie może dotyczyć nie tylko tęczówki, ale także rogówki, soczewki oraz siatkówki.
Leczenie. Praktycznie w każdym przypadku istnieje opcja lub alternatywa lecznia tego typu zmian. Zanim lekarz podejmie decyzję co do rodzaju leczenia jakie może być zastosowane, wymagane jest badanie kwalifikacyjne. Leczenie, korekta tego typu ubytków może mieć charakter niezabiegowy i/lub zabiegowy. Już samo noszenie czapki z daszkiem chroni oko przed nadmierną ekspozycją na światło. Kolejne metody to założenie soczewki kontaktowej protetycznej, która nie tylko poprawia defekt kosmetyczny ale także ostrość i jakość widzenia. Chirurgiczne wprowadzenie implantów tęczówkowych, częściowych lub całkowitych a skończywszy na wprowadzeniu implantu sztucznej tęczówki to kolejne metody leczenia ubytków tęczówki oka.
Ważne:
Jeżeli lekarz podejmie decyzję o możliwych formach leczenia Twojego oka, Poproś, aby swoją decyzję - konsultację przedstawił Ci w formie pisemnej. W przypadku braku takiej konsulatcji na piśmie, Musisz założyć, iż lekarz nie jest do końca pewien swojej decyzji. Powinieneś zastanowić się na konsultacją u innego specjalisty.
Dołek rozwojowy tarczy nerwu wzrokowego – leczenie powikłań.
Dołek rozwojowy tarczy nerwu wzrokowego jest wrodzoną patologią tarczy nerwu wzrokowego. Objawia się obecnością zagłębienia –dołka w obrębie struktury tarczy. Najczęściej zlokalizowany jest przy brzegu tarczy nerwu wzrokowego (ryc. poniżej).
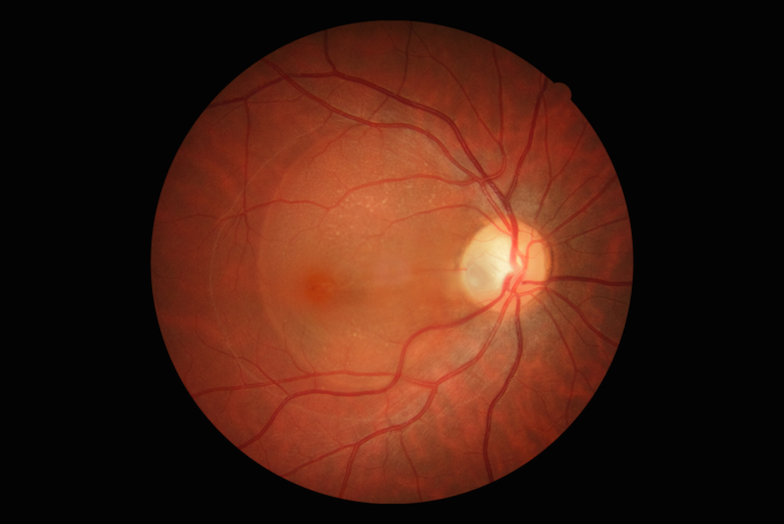
ryc. dołek rozwojowy z powikłaniami siatkówkowymi
Występuje jednostronnie, w rzadkich przypadkach obustronnie. Sama obecność dołka rozwojowego nie powoduje pogorszenia funkcji widzenia, jednak w przypadku wystąpienia powikłań pod postacią przenikania płynu z okolicy dołka do siatkówki, dochodzi do upośledzenia widzenia, niekiedy w znacznym stopniu. Teorie powstawania powikłań zakładają iż dołek jest końcowym elementem kanału łączącego wnętrze oka z przestrzenią mózgową. W przypadku udrożnienia kanału płyn swobodnie przechodzi do siatkówki powodując iż w miejscu najlepiej widzącym, czyli plamce pojawia się obrzęk, rozwarstwienie a nawet odwarstwienie siatkówki (foto poniżej).
ryc. dołek rozwojowy z powikłaniami siatkówkowymi
Pierwsze powikłania pojawiają się już w pierwszej dekadzie życia i najczęściej ujawniają się do około 30 roku życia. Zaobserwowano przypadki pojawienia się zmian patologicznych w następstwie dużego wysiłku fizycznego. Zmiany te bardzo rzadko ustępują samoistnie.
Leczenie
Jedyną formą terapii, która przynosi korzyści pod postacią ustąpienia wyżej opisanych zmian jest wykonanie zabiegu operacyjnego. Co ważne, aby uzyskać najlepsze efekty, zabieg operacyjny powinien być wykonany w najszybszym czasie od momentu wystąpienia pogorszenia widzenia. Zwlekanie z wykonaniem zabiegu, trwające dłużej niż 2-3 miesiące, przy znacznym pogorszeniu widzenia może doprowadzić do nieodwracalnej, częściowej utraty widzenia centralnego czyli braku możliwości czytania oraz wyraźnego widzenia odległych przedmiotów.
Leczenie nieoperacyjne zeza i niedowidzenia oraz zaburzeń widzenia obuocznego.
Zez jest nieprawidłowym stanem ustawienia jednego lub obu gałek ocznych, który powoduje nie dochodzi do powstania widzenia obuocznego (brak fuzji obrazów), a tym samym braku widzenia przestrzennego. Obecność zeza powoduje nie tylko defekt kosmetyczny, ale głównie dyskomfort w patrzeniu oraz ogólne powoduje obniżenie ostrości wzroku oraz jakości widzenia.Przyczyn powstania oraz rodzajów zeza jest wiele co przekracza ramy tego artykułu. Najczęściej spotykamy się z zezem zbieżnym oraz rozbieżnym. W przypadku zeza rozbieżnego większość przypadków wymaga leczenia operacyjnego, szczególnie gdy kąt zeza jest duży. Zez zbieżny nierzadko może być wyleczony stosując nieoperacyjne metody leczenia, min. poprzez korekcję stwierdzonej wady, ćwiczenia widzenia obuocznego oraz inne.
Zezowi nierzadko towarzyszy obniżenie ostrości widzenia czyli tzw. niedowidzenie, jednostronne, rzadziej obustronne, wywołane min. obecnością niewyrównanej wady (najczęściej nadwzroczności) oraz różnowzrocznością.
W przypadku niedowidzenia znacznego stopnia nie dochodzi do wytworzenia tzw. fiksacji centralnej, co powoduje, iż pacjent "patrzy" nieprawidłową częścią siatkówki oka. Stan ten powoduje, iż oko bardzo słabo widzi w następstwie czego osoba taka staje się praktycznie jednooczna. Niekiedy brak jest ustalonej fiksacji co powoduje że oko patrzy różnymi częściami siatkówki. Zmiany te można wykryć już w bardzo wczesnym wieku. Aby zmienić stan "złego" widzenia, należy przede wszystkim skorygować istniejącą wadę oka. W przypadku dużego kąta zeza, którego nie można usunąć metodami zachowawczymi wymagane jest wykonanie operacji korygującej zez.
Kolejne kroki w leczeniu zarówno niedowidzenia jak i zeza to ćwiczenia mające na celu doprowadzenie do uzyskania widzenia obuocznego : ćwiczenia pleoptyczne: pozwalają "usunąć" nieprawidłowe miejsce którym oko patrzy oraz doprowadzić do widzenia tzw. centralnego (dołkowego). Dzięki temu oko ma szanse uzyskać najlepszą ostrość widzenia. Po uzyskaniu prawidłowej fiksacji tzw. dołkowej można przejść do wykonywania ćwiczeń poprawiających ostrość widzenia w tym zasłaniania oka lepiej widzącego oraz ćwiczeń poprawiających oraz wzmacniających widzenie obuoczne tzw. ćwiczeń ortoptycznych. Ćwiczenia ortoptyczne ma sens wykonywać w przypadku uzyskania porównywalnej ostrości widzenia obu oczu. Stosując ćwiczenia ortoptyczne możemy doprowadzić do uzyskania widzenia przestrzennego, najlepszej formy widzenia obuocznego.
Urządzenie pozwalające na leczenie zarówno niedowidzenia oraz wykonywanie ćwiczeń ortoptycznych i pleoptycznych to synoptofor. Urządzenie to wielorakie zastosowanie, zarówno w diagnostyce jak i leczeniu niedowidzenia, zeza oraz zaburzeń widzenia obuocznego.
Podsumowując:
leczenie niedowidzenia - ćwiczenia pleoptyczne, pozwalają na eliminację nieprawidłowej fiksacji (pozadołkowej) oraz wytworzenie fiksacji prawidłowej w przypadku jej braku leczenie zaburzeń obuocznego widzenia - ćwiczenia ortoptyczne pozwalają na uzyskanie takiego stanu widzenia kiedy oba oczy "współdziałają" jednocześnie w procesie widzenia, synonimem najlepszego widzenia obuocznego jest widzenie przestrzenne, które także można wyćwiczyć
Pozostałe ćwiczenia, które wykonujemy przy zastosowaniu synoptoforu to:
- ćwiczenia jednoczesnej percepcji
- ćwiczenia fuzji, w tym zakresu fuzji
- ćwiczenia widzenia stereoskopowego, czyli przestrzennego wraz z koordynacją wzrokowo- ruchową
- ćwiczenia ruchomości mięśni gałek ocznych
- ćwiczenia konwergencji, a więc zbieżności oczu
- ćwiczenia aparatu ruchowego oczu przed i po zabiegu operacyjnym, wykonanym z powodu istniejącego zeza
W przypadku leczenia niedowidzenia, według wielu autorów najlepsze wyniki leczenie uzyskuje się stosując jednocześnie kilka metod leczniczych, dlatego, oprócz ćwiczeń pleoptycznych oraz zasłaniania oka "lepszego" wprowadziliśmy leczenie z użyciem soczewek powiększających oglądany obraz. co ma duże znaczenie w uzyskaniu poprawy ostrości widzenia.
Ważne:
Jeżeli lekarz podejmie decyzję o możliwych formach leczenia Twojego oka, Poproś go aby swoją decyzję - konsultację przedstawił Ci w formie pisemnej. W przypadku braku takiej konsulatcji na piśmie, Musisz założyć iż lekarz nie jest do końca pewien swojej decyzji. Powinieneś zastanowić się na konsultacją u innego specjalisty.
Męty – zagęszczenia ciała szklistego
Ciało szklistego można sobie wyobrazić jako strukturę galaretowatą wypełniającą największą komorę w oku, w której zatopione jest "rusztowanie - szkielet" zbudowane ze wzajemnie ze sobą połączonych nitek. Z wiekiem struktura galaretowata staje się bardziej płynna a elementy "rusztowania" łączą się ze sobą dając widoczne w polu widzenia ruchome punkty, o potocznej nazwie męty. Zagęszczenia ciała szklistego są widoczne w badaniu okulistycznym u większości zdrowych oczu, ale tylko część z nas je zauważa w polu widzenia.
Ciało szklistego można sobie wyobrazić jako strukturę galaretowatą wypełniającą największą komorę w oku, w której zatopione jest "rusztowanie - szkielet" zbudowane ze wzajemnie ze sobą połączonych nitek. Z wiekiem struktura galaretowata staje się bardziej płynna a elementy "rusztowania" łączą się ze sobą dając widoczne w polu widzenia ruchome punkty, o potocznej nazwie męty. Zagęszczenia ciała szklistego są widoczne w badaniu okulistycznym u większości zdrowych oczu, ale tylko część z nas je zauważa w polu widzenia.
Patologiczne męty to zagęszczenia ciała szklistego spowodowane:
- stanem zapalnym
- krwawieniem do wnętrza oka
- obecnością drobin w ciele szklistym zbudowanych z wapnia lub cholesterolu
Obecność mętów w zdrowym oku może byc bardzo uciążliwa w codziennym życiu tylko dla części osób, przy czym ich postrzeganie nie zawsze zależy od wielkości oraz ilości "mętów", ale bardziej od nastawienia czy też stanu psychicznego. Tak jak ktoś może mieć problem z przebywaniem w zamkniętym pomieszczeniu lub spoglądaniem w dół z dużej wysokości, tak też można mieć problem z obecnością ruchomych punktów w polu widzenia. Niekiedy nadmierna reakcja na obecność ruchomych punktów w polu widzenia jest przejawem problemów emocjonalnych lub społecznych.
Męty
Częste zapytania:
1. Czy nagłe pojawienie się ruchomych punktów w polu widzenia jest objawem niepokojącym?
Tak. Nagłe pojawienie się mętów może świadczyć o powstającym stanie zapalnym czy też krwawieniu do wnętrza oka i wymaga jak najszybszej konsultacji okulisty. Badanie wnętrza oka powinno odbywać się w takim przypadku po uprzednim rozszerzeniu źrenic.
2. Czy można jakoś usunąć męty ze zdrowego oka, kroplami czy też inną metodą?
Jeżeli nie ma bezpośredniej przyczyny pojawienia się zagęszczeń wnętrza oka takich jak zapalenie czy też krwawienie, praktycznie nie sposób usunąć mętów z oka za pomocą kropli lub innym metod nieinwazyjnych. Większe zagęszczenia można rozbić na drobniejsze, mniej zauważalne przy użyciu lasera, jednak całkowite usunięcie odbywa się poprzez wykonanie zabiegu operacyjnego- częściowego wycięcia ciała szklistego (witrektomia). Ostatnio coraz częściej pisze się na temat zastosowania preparatów, podawanych bezpośrednio do wnętrza oka, powodujących ich rozpuszczenie. Jak na obecną chwilę (2011r), na świecie brak takich preparatów w użyciu.
Choroba Coatsa
Jednooczne wystąpienie zmian patologicznych w oku, pojawiające się głównie u kilkuletnich chłopców, ale także u młodych mężczyzn, rzadko u osób płci żeńskiej. Nie leczone doprowadza do utraty widzenia - ślepoty. Jeżeli pojawia się u dzieci to jest trudne do zdiagnozowania, ponieważ dzieciom najczęściej się wydaje "iż tak ma być", a więc nie zgłaszają skarg na złe widzenie. Pojawienie się nieprawidłowości takich jak zez, ból, zaczerwienienie oka, widzenie ruchomych punktów w polu widzenia, objaw "białej źrenicy" jest zawsze bezwzględnym wskazaniem do przeprowadzenia diagnostyki narządu wzroku.
Jednooczne wystąpienie zmian patologicznych w oku, pojawiające się głównie u kilkuletnich chłopców, ale także u młodych mężczyzn, rzadko u osób płci żeńskiej. Nie leczone doprowadza do utraty widzenia - ślepoty. Jeżeli pojawia się u dzieci to jest trudne do zdiagnozowania, ponieważ dzieciom najcześciej się wydaje "iż tak ma być", a więc nie zgłaszają skarg na złe widzenie.
Pojawienie się nieprawidłowości takich jak zez, ból, zaczerwienienie oka, widzenie ruchomych punktów w polu widzenia, objaw "białej źrenicy" jest zawsze bezwzględnym wskazaniem do przeprowadzenia diagnostyki narządu wzroku.
Metody leczenia obejmują:
- laseroterapię,
- krioterapię- leczenie niskimi temperaturami
- terapię antyVEGF
- witrektomię tylną oraz terapie łączone powyższych metod
Nierzadko powyższe metody lecznicze muszą być powtarzane aby utrzymywać jak najlepsze widzenie lub stan oka.
Ważne:
Jeżeli lekarz dodejmie decyzję o możliwych formach leczenia Twojego oka, Poproś go aby swoją decyzję - konsultację przedstawił Ci w formie pisemnej. W przypadku braku takiej konsulatcji na piśmie, Musisz założyć iż lekarz nie jest do końca pewien swojej decyzji. Powinieneś zastanowić się na konsultacją u innego specjalisty.
Olej silikonowy w oku a wskazania do jego usunięcia
Olej silikonowy powinno się usuwać po 1-4 miesiącach od jego podania do oka praktycznieu u każdej osoby. Są odstępstwa od tej reguły np. znaczne ryzyko całkowitej utraty widzenia z powodu nawracającego odwarstwienia siatkówki lub krwotoków do wnętrza oka, u pacjentów, szczególnie jednoocznych lub u osób, u których istnieje realne ryzyko wystąpienia bardzo niskiego ciśnienia w oku tzw. hypotonii, obserwowanej po całkowitym wycięciu siatkówki obwodowej. Emulgacja oleju (rozbijanie się oleju na drobne kuleczki) jest bezwzględnym wskazaniem do jego usunięcia. Pozostawienie zemulgowanego oleju naraża oko na szereg komplikacji, takich jak nawrotowe stany zapalne oka i/lub też wzrost ciśnienia wewnątrzgałkowego.
Częste zapytania:
3 lata temu miałam operację z podaniem oleju silikonowego. Od ok. 2 lat oko wypełnione jest od góry jakąś białą substancją. Lekarze, którzy mnie badali stwierdzili, iż jest to zemulgowany olej silikonowy, ale nie zalecali mi jego usunięcia, ponieważ stwierdzili, iż po usunięciu będą komplikacje. Od ok. 1.5 roku biorę okresowo leki przeciwzapalne doustnie oraz miejscowo a także leki obniżające ciśnienie w oku... Lekarze mówią iż nie ma innego sposobu leczenia...co mam robić. Czy stosowane u mnie leczenie jest zasadne?
Odp: Wielu pacjentów boryka się z tym samym problemem. W przypadku emulgacji oleju wskazane jest jego usunięcie z oka!!. Pozostawienie oleju w oku daje szereg komplikacji opisanych przez pacjentkę, a więc wzrost ciśnienia oka, nawrotowe stany zapalne, bóle oka.
Terapia anty VEGF
Leczenie nieprawidłowych stanów siatkówki przy zastosowaniu leków blokujących naczyniowe czynniki wzrostu. Terapia anty-VEGF znajduje coraz szersze zastosowanie w leczeniu wielu nieprawidłowych stanów okulistycznych. Leki z grupy anty VEGF hamują wydzielanie naczyniowych czynników wzrostu (VEGF) odpowiedzialnych za tworzenie się nowych naczyń krwionośnych, a także wpływają na zmniejszenie przepuszczalności ściany naczyń krwionośnych. W praktyce oznacza to iż podanie takiego leku może zahamować powstanie nowych, patologicznych naczyń krwionośnych, które powstają np. w następstwie znacznego niedokrwienia siatkówki, a efekt zwiększenia szczelności naczyń powoduje zmniejszenie, a nawet zanik obrzęków tkanek.
Uzyskany efekt poprawy nie jest trwały co oznacza iż terapię anty VEGF należy niejednokrotnie powtarzać.
Lecznie stanów chorobowych siatkówki przy zastosowaniu leków blokujących naczyniowe czynniki wzrostu. Terapia anty-VEGF znajduje coraz szersze zastosowanie w leczeniu wielu nieprawidłowych stanów okulistycznych. Leki z grupy anty VEGF hamują wydzielanie naczyniowych czynników wzrostu (VEGF) odpowiedzialnych za tworzenie się nowych naczyń krwionośnych, a także wpływają na zmniejszenie przepuszczalności ściany naczyń krwionośnych. W praktyce oznacza to iż podanie takiego leku może zahamować powstanie nowych, patologicznych naczyń krwionośnych, które powstają np. w następstwie znacznego niedokrwienia siatkówki (cukrzyca, zakrzepy naczyń siatkówki) , a efekt zwiększenia szczelności naczyń powoduje zmniejszenie, a nawet zanik obrzęków tkanek oka.Uzyskany efekt poprawy nie jest trwały co oznacza iż terapię anty VEGF należy niejednokrotnie powtarzać.
W obecnej chwili najczęściej stosowanymi na świecie lekami z tej grupy są Avastin, Eylea oraz Lucentis.
Eylea i Lucentis to dwa zarejestrowane w Polsce preparaty do leczenia wysiękowej postaci zwyrodnienia siatkówki związanego z wiekiem (mokra postać AMD). Leki te podaje się bezpośrednio do wnętrza gałki ocznej w formie zastrzyku. Avastin jest lekiem od wielu lat zarejestrowanym do leczenia nowotworów jelita grubego u ludzi. Obecnie nie jest zarejestrowany do leczenia schorzeń okulistycznych. Setki prac okulistycznych opublikowanych na całym świecie wykazało korzystny efekt leczniczy w przypadku wielu patologicznych stanów okulistycznych po zastosowaniu leku Avastin w formie zastrzyku bezpośrednio podanego do wnętrza gałki ocznej.
Warto zapamiętać:
1. W jakich schorzeniach oraz nieprawidłowych stanach okulistycznych uzyskano pozytywny efekt leczniczy po zastosowaniu leków z grupy anty VEGF w formie wstrzyknięć do wnętrza gałki ocznej?
- Wszystkie typy wysiękowej (mokrej) postaci zwyrodnienia siatkówki związanego z wiekiem (AMD) ze stwierdzonymi zmianami typu błony neowaskularne, odwarstwienie nabłonka barwnikowego
- Neowaskularyzacja podsiatkówkowa, tworzenie się błon podsiatkówkowych) w wysokiej krótkowzroczności.
- Obrzęk siatkówki centralnej (plamki) w cukrzycy
- Obrzęk siatkówki centralnej (plamki) spowodowany zamknięciem naczyń żylnych siatkówki
- Torbielowaty obrzęk siatkówki centralnej (plamki) pojawiający się po zabiegach chirurgicznych na gałce ocznej (usunięcie zaćmy)
- Centralna retinopatia surowicza w skojarzeniu z terapią PDT.
- Retinopatia cukrzycowa proliferacyjna – przygotowanie do zabiegu
- Krwotoki podsiatkówkowe pochodzenia naczyniowego.
2. W jaki sposób pacjent może odczuwać korzyści po zastosowaniu leków z grupy anty VEGF?
Poprawa ostrości widzenia lub stabilizacja ostrości widzenia, lub brak pogorszenia ostrości widzenia.
Niestety, efekty lecznicze nie są trwałe. Efekt leczniczy jednorazowego podania Lucentisu utrzymuje się około 4 tygodni, Avastinu nawet do 6 tygodni, a nowo zarejestrowanego leku VEGF Eye-Trap (USA) ok 8 tygodni. Co prawda, w małym procencie badanych osób stwierdzono iż jedna iniekcja leku z grupy anty VEGF podana dogałkowo w wysiękowej postaci AMD powodowała utrzymywanie się korzystnego efektu leczniczego nawet przez kilkanaście miesięcy (24miesiące), ale u większości osób leczonych, aby utrzymać korzystny efekt leczniczy stosuje się wielokrotne, dogałkowe iniekcje leku. Według ostatnich doniesień, 8-mio letnich obserwacji leczeniem "mokrej" postaci AMD, statystycznie biorąc w pierwszym roku leczenia trzeba podać ok. 8 iniekcji do oka, a w drugim roku około 5 iniekcji leków Lucentis/Avastin.Terapia antyVEGF a leczenie chirurgiczne.
Coraz częściej, w sytuacji kiedy stan oka przedoperacyjny jest ciężki, a wykonanie operacji wiąże się z dużym ryzykiem powikłań śródoperacyjnych oraz pooperacyjnych stosuję się powyższą terapię. Ciężkie stany oka spowodowane wieloletnią cukrzycą oraz stany po zakrzepie naczyń żylnych oka są głównymi wskazaniai do terapii antyVEGF przed zabiegiem. Oczywiście, zastosowanie tej terapii przed operacją lub zabiegiem laserowym ma swoje ramy czasowe. W sytuacji kiedy wskazaniem do operacji jest np. odwarstwienie siatkówki towarzyszące powikłaniom cukrzycowym zastrzyk powiniem być podany 7-14 dni przed operacją. Dużo wcześniejsze podanie leku z grupy antyVEGF wiąże się z dużym ryzykiem powiekszenia się odwarstwienia, a więc efektem odwrotnym od oczekiwanego.
Terapia antyVEGF a leczenie laserowe.
Podanie leku przed zabiegiem laseroterapii, z uwagi na uzyskiwany efekt uszczelnienia naczyń powoduje dodatkowo zmniejszenie obrzęku siatkówki. W związku z tym energia laserowa oraz czas jaki musimy przeznaczyć na wykonanie laseroterapii znacznie się skraca, a odsetek niekorzystnych efektów laseroterapii obniża się.
Leczenie AMD, Zwyrodnienie siatkówki związane z wiekiem
Objawy
Są najczęściej niespecyficzne, tzn. mogą towarzyszyć wielu schorzeniom siatkówki plamki. Krzywienie obrazu, "znikające" litery w trakcie czytania, pogorszenie widzenia do dali i/lub do czytania może świadczyć o wystąpieniu zmian w plamce. Jeżeli zmiany pojawiają się po 50 roku życia to mogą świadczyć o obecności zwyrodnienia siatkówki związanego z wiekiem. Jednym z najprostszych testów, który może być dać nam wiele informacji o stanie naszego wzroku, a ściślej plamki jest test AMSLERA. Test Amslera: wynik dodatni to stwierdzenie załamań, skrzywień bądź, ciemnych plam w obrębie obserwowanego z odległości ok. 30 cm (w odpowiedniej korekcji do czytania) zakratowanego pola (patrząc tylko w centralny punkt testu-czarną kropkę), i może świadczyć o obecności uszkodzeń w obrębie siatkówki centralnej- plamki. Dokładne postawienie diagnozy wymaga badania lekarskiego, wzbogaconego o badania diagnostyczne obecnie angio-OCT, rzadziej angiografię fluoresceinową.
Leczenie AMD
Leczenie AMD uzależnione jest od postaci AMD oraz stopnia zaawansowania choroby. Decyzja co do wdrożenia odpowiedniego leczenia jest uzależniona od przyczyny i stopnia uszkodzenia siatkówki.
- leczenie zachowawcze- suplementy diety zawierające kwasy omega 3, luteinę oraz pierwiastki śladowe
- terapia anty VEGF - podawanie leków hamujących rozwój zmian zwyrodnieniowych (typu mokrego), podawanych w formie zastrzyku - bezpośrednio do wnętrza gałki ocznej
- leczenie chirurgiczne, głownie w przypadku obecności masywnych krwotoków podsiatkówkowych
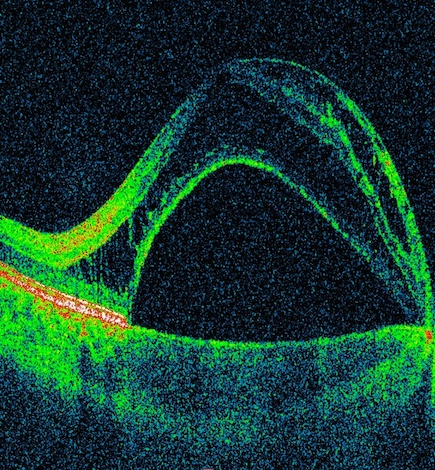
powyżej: badanie OCT. Objawy "suchej" AMD - druzy
Leczenie postaci suchej AMD
Leczenie postaci suchej AMD to głównie leczenie zachowawcze, uzupełnianie niedoborów witamin, mikroelementów, a także kwasów tłuszczowych oraz luteiny. Niedobory tych substancji mogą być związane z wiekiem lub ze zbyt ubogą dietą. Długotrwałe stosowanie daje korzystne efekty poprzez działanie oksydacyjne, dodatkowo chroni komórki siatkówki przed atakiem wolnych rodników, które przyspieszają starzenie i degenerację komórek. Autorzy wielu prac traktujących o wpływie stosowania powyższych substancji na stan siatkówki zauważyli wolniejszy postęp zmian zwyrodnieniowych a tym samym lepsze funkcjonowanie siatkówki. W stanach znacznego nasilenia zmian zwyrodnieniowych a tym samym znacznego upośledzenia widzenia, stosowanie powyższej diety spowodowało nawet poprawę widzenia u kilku procent badanych osób. Coraz częściej mówi się o korzystnym wpływie leczenia stosowanego w chorobie Parkinsona na spowolnieniu postępu "suchej" AMD.

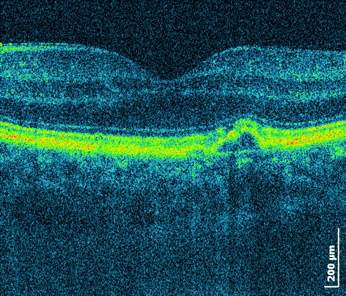
powyżej: badanie OCT. Objawy "mokrej" AMD - płyn podsiatkówkowy + PED
Leczenie postaci mokrej (wysiękowej) AMD
Obecnie najskuteczniejszą terapią jest terapia antyVEGF.
Warto zapamiętać:
- Im lepsza ostrość widzenia przed zastosowaną terapią tym lepszą ostrość widzenia można uzyskać po leczeniu. Im bardziej zaawansowane zmiany zwyrodnieniowe, tym gorszy może być efekt poprawy po zastosowaniu leczenia
- nie leczone AMD powoduje nieodwracalną utratę zdolności rozróżniania kilku liter obserwownych z określonej odległości w ciągu jednego miesiąca.
Krwotok (wylew krwi) do komory ciała szklistego
Przyczyn krwotoku do ciała szklistego jest wiele, przy czym najczęściej wymieniane są:
- Oczne powikłania cukrzycy
- Urazy oka
- Choroby naczyń siatkówki (np. zakrzep żył siatkówki)
- Przewlekłe stany zapalne oka
- Nadciśnienie tętnicze
- Tętniak mózgu, krwawienie w obrębie mózgowia
- Inne: zwyrodnienie siatkówki związane z wiekiem itp.
Leczenie
Wybór metody leczenia uzależniony jest od: przyczyny powstania krwotoku, czasu trwania, gęstości krwotoku itp,
Jeżeli krwotokowi towarzyszą inne zmiany chorobowe, takie jak:
- odwarstwienie siatkówki obejmujące miejsce odpowiedzialnego za najlepsze widzenie - plamkę
- przedarciowe odwarstwienie siatkówki
- zaawansowane zmiany cukrzycowe- tzw. retinopatia proliferacyjna, szczególnie wtedy gdy siatkówka nie była poddana wcześniejszej laseroterapii
- aktywne zmiany proliferacyjne, a więc zmiany postępujące pomimo zastosowanego leczenia (laseroterapia, leczenie niskimi temperaturami- krioterapia)
- utrata widzenia w drugim oku z podobnych w/w przyczyn
- uraz przenikający oka, oczekiwanie na samoistne wchłonięcie się krwotoku w wyżej opisanych przypadkach nie jest wskazanie i najczęściej doprowadza do pojawienia się wielu groźnych powikłań a w konsekwencji do powstania ślepoty!!!
W związku z powyższym zaleca się szybkie wykonanie operacji usunięcia krwi oraz zmian powodujących ten wylew (witrektomia) w maksymalnie krótkim czasie od momentu pojawienia się krwotoku!
Ważne:
Jeżeli lekarz podejmie decyzję o możliwych formach leczenia Twojego oka, Poproś go aby swoją decyzję - konsultację przedstawił Ci w formie pisemnej. W przypadku braku takiej konsulatcji na piśmie, Musisz założyć iż lekarz nie jest do końca pewien swojej decyzji. Powinieneś zastanowić się na konsultacją u innego specjalisty.
Stany po urazie oka
PODZIAŁ:
- tępy, gdy nie dochodzi do przerwania ciągłości ściany gałki ocznej
- przenikający – dochodzi do przebicia- przerwania ciągłości ściany gałki ocznej
Uraz tępy
Uraz tępy powstaje najczęściej w wyniku uderzenia oka z niezbyt dużą siłą np. ręką, piłeczką, kawałkiem drewna itp. Następstwa takiego urazu mogą być niezauważalne, jednak w większości przypadków uraz powoduje szereg najczęściej przejściowych, objawów niepożądanych. Ciężkie urazy tępe mogą doprowadzić nawet do utraty widzenia.
Zmiany pourazowe mogą wystąpić bezpośrednio po urazie, ale mogą także pojawić się w przyszłości, co oznacza iż osoba poszkodowana nie powinna poprzestawać na jednorazowym badaniu oczu bezpośrednio po urazie.Uraz przenikający
Uraz przenikający, a więc uraz powodujący przerwanie ciągłości ściany gałki ocznej jest przeważnie cięższą formą urazu oka, powodującą o wiele więcej komplikacji niż uraz tępy. W trakcie zranienia oka, przyczyna urazu może wniknąć do wnętrza lub pozostać na zewnątrz gałki ocznej. Jeżeli doszło do wniknięcia ciała obcego do wnętrza oka, szczególnie metalicznego i nie zostanie ono usunięte w odpowiednim czasie, może dojść do pojawienia się szeregu groźnych następstw w późniejszym czasie, mogących być przyczyną powstania ślepoty,
Znaczne uszkodzenie ściany gałki ocznej, nawet bez towarzyszącego wniknięcia ciała obcego do wnętrza gałki wiąże się z ryzykiem wystąpienia zapalenia w drugim oku tzw. zapalenia współczulnego. Nie leczony stn zapaleny w oku pourazowym może doprowadzić do utraty widzenia w zdrowym oku!!Inne następstwa urazu:
Uszkodzenie struktur wewnętrznych oka – odwarstwienie siatkówki, I/lub błony naczyniowej
Krwotok do wnętrza oka Stan zapalny struktur wewnętrznych oka
Zaćma pourazowa, podwichnięcie lub zwichnięcie soczewki
Krwotok podnaczyniówkowy
InneZapamiętaj!!!
- Nawet niezbyt silny uraz oka może spowodować trwałe uszkodzenia oka. Doznałeś urazu? - skontaktuj się z lekarzem okulistą w celu zbadania oczu.
- Brak objawów uszkodzenia oka stwierdzone przez okulistę bezpośrednio po urazie wcale nie oznacza iż zmiany pourazowe nie pojawią się w późniejszym okresie- bądź pod kontrolą lekarza okulisty
- Badanie rentgenowskie głowy jest jednym z najprostszych oraz najtańszych badań pozwalających na potwierdzenie obecności ciała obcego metalicznego w obrębie oka, oczodołu. Praktycznie każda osoba po przebytym urazie powinna mieć wykonane to badanie
- Jeżeli lekarz stwierdził ciało obce wewnątrz oka, należy je usunąć w jak najszybszym terminie !!!!
Jeżeli urazowi oka towarzyszył masywny krwotok bez wniknięcia ciała obcego do wnętrza oka nie należy zwlekać zbyt długo z zabiegiem- krew sama się nie wchłonie
Częste zapytania
- Doznałam urazu oka, przez kilka tygodni po urazie nic się nie działo, teraz trochę gorzej widzę, czy to jest normalne?
Odp. Powinna Pani udać się do kontroli okulistycznej z uwagi na możliwość pojawienia się późnych następstw urazu takich jak obrzęk siatkówki, otwór w siatkówce centralnej- plamce, przedarcie siatkówki, krwotok , odwarstwienie- Mój mąż miał uraz oka rok i stwierdzono obecność ciała obcego wewnątrz gałki ocznej. Nie miał żadnej operacji. Czy musi mieć usunięte to ciało obce.?
Odp. Jeżeli brak objawów niepożądanych, bólu, stanu zapalnego, odwarstwienia siatkówki, krwotoku itp, w badaniu rtg czaszki brak cech obecności ciała metalicznego, nie jest powiedziane iż takie ciało obce musi być usunięte- W trakcie szlifowania doznałem urazu oka, lekarz stwierdził ciało obce w badaniu rtg i krwotok w oku, kazano mi czekać na wchłonięcie się krwotoku.. co dalej?
Odp. Ciało obce ma charakter metaliczny, prawdopodobnie żelazisty. Proponuje usunąć krwotok oraz ciało obce jak najszybciej.Ważne:
Jeżeli lekarz podejmie decyzję o możliwych formach leczenia Twojego oka, Poproś go aby swoją decyzję - konsultację przedstawił Ci w formie pisemnej. W przypadku braku takiej konsulatcji na piśmie, Musisz założyć iż lekarz nie jest do końca pewien swojej decyzji. Powinieneś zastanowić się na konsultacją u innego specjalisty.
Oczne powikłania cukrzycy
Warto zapamiętać:
Warunkiem utrzymania dobrej funkcji widzenia jest prawidłowy poziom nie tylko cukru (glukozy) we krwi ale także prawidłowe ciśnienie tętnicze. Jeżeli lekarz rozpoznał cukrzycę a nie skierował do badania dna oka, badanie takie należy wykonać bezwzględnie!!!. U ok. 12% osób , u których zdiagnozowano cukrzycę występują już zmiany na dnie oka świadczące o dłuższym trwaniu tego schorzenia. W przypadku zaawansowanych zmian cukrzycowych powodujących uszkodzenia siatkówki, obok terapii antyVEGF jedną z metod pozwalających zachować funkcję widzenia jest laseroterapia siatkówki. Prawidłowo wykonana laseroterapia siatkówki zmniejsza ryzyko utraty widzenia nawet o 50%!
Cukrzyca a zabiegi witrektomii
Wskazań do wykonania zabiegu witrektomii tylnej w cukrzycy jest wiele. Te, najczęściej wymieniane to: trakcyjne odwarstwienie siatkówki, trakcje szklistkowo siatkówkowe powodujące pojawienie się nawrotowych krwotoków do wnętrza oka, postępujące niedotlenienie oka objawiające się poprzez postępujące, patologiczne unaczynienie oka, nie wchłaniający się krwotok do wnętrza oka.
Ważne:
Jeżeli lekarz podejmie decyzję o możliwych formach leczenia Twojego oka, Poproś go aby swoją decyzję - konsultację przedstawił Ci w formie pisemnej. W przypadku braku takiej konsulatcji na piśmie, Musisz założyć iż lekarz nie jest do końca pewien swojej decyzji. Powinieneś zastanowić się na konsultacją u innego specjalisty.
Błona przedplamkowa oraz zespół pomarszczenia plamki
Błona przedplamkowa najczęściej nie daje pogorszenia widzenia, pomimo iż może towarzyszyć obrzękowi plamki oraz zniesieniu zagłebienia dołkowego, widocznego w badaniu OCT. Z czasem może ulec pogrubieniu oraz pomarszczeniu, powodując upośledzenie widzenia w zakresie jakości oraz ostrości. Stan ten może wymagąc leczenia operacyjnego (witrektomii tylnej), w trakcie której błona jest usuwana.
Warto wiedzieć - błona przedplamkowa lub zespół pomarszczenia plamki
Wskazaniem do operacji może być zauważalny spadek ostrości widzenia lub nasilenia się innych niekorzystnych objawów (np. zniekształcenia obrazu), ale przypadkowe stwierdznie obecności błony nasiatkówkowej bez niekorzystnych objawów podawancyh przez pacjenta nie jest wskazaniem do jej usunięcia!Obecnośc błony przedsiatkówkowej wymaga okresowej oceny stanu plamki stosując badanie OCT.
Otwór w plamce
Otwór w plamce to ubytek tej części siatkówki, która jest odpowiedzialna za dobre widzenie do dali oraz czytanie, pisanie. Nie leczony otwór w plamce w większości przypadków doprowadza do tak znacznego obniżenia ostrości widzenia iż uniemożliwia to prawidłowe funkcjonowanie oka.
Leczenie
W obecnej chwili jedyną skuteczną metodą leczenia jest wykonanie zabiegu operacyjnego. Zabieg wykonany do kilku miesięcy od momentu powstania choroby daje korzystne efekty u 95-100% operowanych osób. Korzystny efekt pooperacyjny to poprawa ostrości widzenia oraz zmniejszenie się krzywienia obrazu.
Częste zapytania
- Jak można poprawić widzenie jeżeli stwierdzono obecność otworu pełnościennego w plamce?
Odp. Widzenie można poprawić wykonując zabieg witrektomii tylnej. Czy czas trwania schorzenia ma wpływ na efekt pooperacyjny?. Odp. Przedłużający się czas trwania schorzenia ma wpływ negatywny na efekt pooperacyjny.. Dłuższy czas trwania choroby jest równoznaczny ze powiększeniem się ubytku – powiększeniem otworu w siatkówce a tym samym większym spadkiem ostrości widzenia w okresie przed i pooperacyjnym.- Czy od razu po zabiegu powinno poprawić się widzenie?
Odp. Poprawa widzenia po zabiegu jest zauważana dopiero w wchłonięciu się gazu podawanego śrdóoperacyjnie, a więc po 2-4 tygodniach od momentu wykonania operacji. Poprawa widzenia postępuje z czasem, tak więc po np. 6 miesiącach ostrość widzenia pooperacyjna może być lepsza niż bezpośrednio po wchłonięciu się gazu z wnętrza oka.
Odwarstwienie siatkówki
Odwarstwienie siatkówki jest ciężkim stanem patologicznym będącym następstwem oddzielenia się błony oka zwanej siatkówką od wewnętrznej ściany gałki ocznej. Często jest poprzedzone pojawieniem się błysków (iskierek) w polu widzenia, narastających w czasie, głównie w przypadku zmian w natężeniu oświetlenia (zgaszenie światła, przejście z jasnego do ciemnego pokoju) Inne objawy towrzyszące to nagłe pojawienie się ruchomych, ciemnych punktów w polu widzenia, będących najczęściej następstwem krwawienia do wnętrza oka, spowodowanym przedarciem siatkówki wraz z przerwaniem ciągłości jednego z naczyń. Efektem odwarstwienia siatkówki jest najczęściej ubytek częściowy lub całkowity w zakresie pola widzenia.
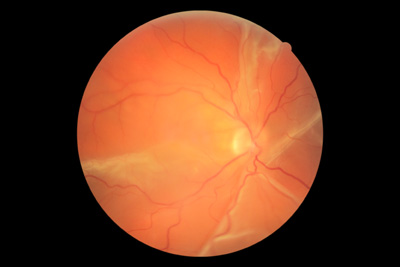
powyżej: fotografia barwna dna oka : widoczne fałdy odwarstwionej siatkówki
Warto wiedzieć
Odwarstwienie siatkówki nie leczone może doprowadzić do całkowitej utraty widzenia. Leczone zbyt późno doprowadza do nieodwracalnej utraty ostrości widzenia. Jeżeli odwarstwienie siatkówki nie obejmuje jeszcze centralnej części siatkówki tj. plamki szybkie wykonanie zabiegu pozwoli zachować to widzenie. Czas wdrożenia leczenia jest bardzo istotny - im szybciej rozpocznie się leczenie odwarstwienia siatkówki tym lepszych efektów pooperacyjnych można się spodziewać.
Leczenie
Wybór metody leczenia odwarstwienia siatkówki jest uzależniony od wielu czynników tj. czasu trwania schorzenia, zakresu odwarstwienia siatkówki, schorzeń towarzyszących itp. Z uwagi na powyższe, wskazanie najlepszej metody leczniczej w konkretnych przypadkach odwarstwienia siatkówki przekracza ramy tej strony.
Nigdy nie lekceważ objawów mogących świadczyć o odwarstwieniu siatkówki. Od szybkości rozpoczęcia leczenia może zależeć dalsze Twoje widzenie!
Nużyca
Choroba spowodowana obecnością pasożytów, które umiejscawiają się min. na brzegach powiek. Objawia się nawracającymi obrzękami, zaczerwienianiem oraz świądem powiek, głównie wieczorem. Objawom towarzyszy obecność wydzieliny, niekiedy ropneju nasady rzęs, jeżeli dochodzi do nadkażenia bakteryjnego. Celem potwierdzenia rozpoznania wykonuje się badanie mikroskopowe usuniętych rzęs. Stwierdzenie obecności pasożytów wymaga określonej terapii.
Zespół suchego oka
Nieprawidłowy stan dotyczący wydzielania łez. Istnieje wiele schorzeń, głównie o charakterze reumatoidalnym, schorzeń z tzw. autoagresji, w których gruczoł łzowy przestaje produkować całkowicie lub też częściowo łzy. Brak produkcji łez który "idzie w parze" z niedoborem śliny oraz uczuciem suchości w nosie wchodzi w skład zespołu Sjogrena.
Niedobór łez może mieć charakter jakościowy. W tym przypadku nie stwierdza się niedoboru w zakresie ilości wydzielanych łez. Główna przyczyna to brak wydzielania tłuszczu, który jest produkowany przez gruczoły znajdujące się w powiekach. Brak warstwy tłuszczowej powoduje szybsze parowanie części wodnej oraz śluzowej, która tworzy film łzowy.
Leczenie niedoboru łez obejmuje:
1. stosowanie substytutów łez tzw sztucznych łez, ilość zakropleń ustala sobie pacjent sam, no chyba że lekarz zaleci konkretne stosowanie
2. założenie zatyczek do punktów łzowych, ta forma leczenia zncznie poprawia nawilżenie oka w przypdku gdy minimalna ilośc łez jest nadal produkowana
3. zastosowanie leku zawierającego cyklosporynę (Ikervis, lek p-zapalny), lek stosowany 1x dziennie ma na celu poprawę wydzielania łez przez gruczoł łzowy
4. założenie soczewki kontaktowej zncznie uwodnionej - ta forma leczenia jest sprawdzona przez dr Cywińskiego i znacznie poprawia komfort widzenia
W przypadku zaburzeń ilościowych w zakresie wydzielania łez stosuje się:
1. "sztuczne" łzy z komponentą tłuszczową
2 zabieg z użyciem urządzeniem pozwalajacego na pobudzenie włókien poprawiających funkcję wydzielniczą części tłuszczowej łez - urządzenie Thermeye. Zabieg wykonuje się 3-4x, w odstępie 7 dni każda procedura. Zabiegi trwają kilka minut.

